Dospělí pacienti s středně těžkým a těžkým průběhem, nevyžadující invazivní ventilaci.
Nemocnice Písek a.s.
10.10.2020, dokument bude pravidelně aktualizován, ujistěte se, že máte poslední verzi.
15.10.2020, doplnění triáže, terapie a příloh
17.2.2021, doplnění triáže, terapie, DRG metodiky
MUDr. Miroslav Kodým,
Interní oddělení Nemocnice Písek a.s.
kodym@nemopisek.cz
- úvod
- vlastnosti viru
- infekce
- diagnostika
- léčba
- DRG metodika
1. Úvod
Od ledna 2020 se lokálně a později globálně rozšířila respirační / kapénková infekce SARS CoV2 (severe acute respiratory syndrome coronavirus 2) nebo COVID 19 (coronavirus disease 2019). Jedná se o RNA virus (rod betacoronavirus) s lipidoproteinovou obálkou.
Od 22. ledna do 10. října 2020 bylo světově potrvzeno 37 000 000 akažených a 1 000 000 potrzených zemřelých (dle různých metodik se číslo může i výrazně lišit), mortalita činí asi 4%. Odhadovaný počet infekcí za stejné období činí 800 000 000 (zdroj: WHO)
2. Vlastnosti viru
Běžně se vyskytující kmeny coronavirů nejčastěji u lidí způsobují rýmu, teploty, kašel, vzácně závažnější plicní infekce. U jiných zvířat způsobuje bronchitis (kočky, slepice), slehání ledvin (slepice), průjmy (skot, prasata), encefalitis (myši), …
Infekce SARS CoV2 postihuje savce a ptáky. Přenos je nejčastěji kapénkami / aerosolem, kontakní přenos znečištěnými povrchy a fekálně orální cesta.
Virus se váže svými proteinovými jednotkami na receptory na povrchu buněk – u lidí ACE2R, APN, DPP4 a možná další. Do buněk se dostane endocytozou nebo fúzí membrán a následně je virová RNA zpracována ribozomy hostileské buňky na virové proteiny, které poté plní další funkce nutné k multiplikaci a exocytoze viru a tvorbě jeho obálky. Několik částí genomu viru obsahuje místa náchylná k mutacím, proto může docházet k změně povrchových proteinů (a samotné RNA).
3. Infekce
Příznaky infekce u lidí jsou variabilní a svém složení i intezitě. Výraznější symptomy mají jedinci vyššího věku, obézní, s plicním onemocněním, fragilní, imobilní.
Pacieti <40let mají smrtnost COVID-19 asi 0,1 – 0,3%, děti <10 let mají smrtnost 0,03%.
U pacientů >80let je smrtnost 12-20%.
Populace kardiaků vykazuje 10,5% smrtnost, diabetici 7,4%, chronická respirační onemocnění 5,6% (tato data jsou ovšem z února 2020 z Číny, novější adjustována data nejsou dostupná).
Většina hospitalizovaných má komorbidity – v sestupném pořadí – hypertenze (67%), obezita (32%), diabetes, ICHS, renální insuficience, CHOPN, demence (data z USA k 22.7.2020)
| Nejčastější | Nejzávažnější | Míně časté | Vzácné |
| horečka 84-99%, kašel suchý 59-82% vlhký 28-33% nechutenství 40-84% únava 44-70% dušnost 31-40% bolesti svalů 11-35% ztráta čichu 15-30% bolesti hlavy | kolaps ztráta vědomí klidová dušnost cyanoza | rýma bolesti v krku | výrazná rýma průjem či zvracení |
Inkubační doba je poměrně variabilní – 2 až 14 dnů, obvykle 4 až 10 dnů.
Infekciosita / produkce viru může být 1 den před počátkem příznaků, trvat může 5 až 10 dnů, i vážných průběhů zřejmě déle. Někdy přetrvává pozitivita testu RNA i několik týdnů (viabilita viru je ovšem obtížně vyšetřitelná a může být kratší).
| Průběh – závažnost | Popis |
| Lehký nebo střední | Teplota, kašel, slabost, mírná námahová dušnost, pneumonie, SaO2 >93%, DF < 25/min, oběhově stabilní |
| Těžký | Cokoliv z: – Dušnost s dechovou frekvencí > 30/min, – SaO <93% bez podpory kyslíkem – Rychlá progrese RTG/CT nálezu za 24h – Oxygenační index (PaO2/FiO2) <40 kPa nebo < 300mmHg |
| Kritický | Cokoliv z: – Nutnost mechanické podpory dechu – NIV, UPV – Nutnost oběhové podpory, šok – Selhání srdce nebo ledvin nebo akutní jaterní insuficience |
Lehký průběh nebo středně těžký průběh prodělá 81% pacientů. 14% prodělá závažný průběh a 5% jsou kriticky nemocní vyžadující hemodynamickou podporu, invazivní ventilaci nebo neinvazivní ventilaci. Mortalita kriticky nemocných je 15-50% (24% v evropském registru RISC-19-ICU).
4. Diagnostika
Existují možnosti laboratorní, klinické a zobrazovací metody.
- Základem je vyšetření RNA viru pomocí RT PCR, které vykazuje nejvyšší senzitivitu až 98%. V Nemocnici Písek je dostupná denně v pracovní době (zpracování do 8 hodin a pak do 13hodin a výsledky jsou sdělovány obvykle v 12 a 17 hodin), mimo pracovní dny pak pouze ranní zpracování. Předpokladem přesného vyšetření je správné provedení
nasofaryngeálního výtěru, kdy je potřeba zasunout štětičku asi 10cm hluboko a otočit s ní – při pohledu z boku to odpovídá čelistnímu kloubu, asi 2cm ventrálně od tragu. - Další možné vyšetření je antigenní rapid test SARSCOV2 Roche nebo POCT antigenní tester s kitem SARSCOV2 ELISA SD Biosensor, který zjištuje přítomnost obalových proteinů viru opět z nasofaryngeálního výtěru. Je proveditelný kdykoliv. Výsledky jsou nejdéle do 30min. Pozitivní testy jsou často již po 2 až 5 minutách. Pozitivní prediktivní hodnota je velmi dobrá. Negativní prediktivní je sporná zejména u nízce
symptomatických nemocných, kde PCR může vykázat pozitivitu. (Je ovšem nejisté, zda je v tom případě pacient infekční). V Nemocnici Písek je test dostupný na dětské, neurologické a interní ambulanci a je určen pro pacienty hospitalizované, zejména jako vstupní vyšetření před uložením na lůžko. Prozatím je metoda konfirmována PCR testem. - Protilátkové testy jsou nevhodné k průkazu akutní infekce. Je možné hodnotit přítomnost protilátek a teoretickou odolnost / imunitu vůči viru, ovšem protektivní hladiny nebyly stanoveny a samotná hladina protilátek není spolehlivým indikátorem imunity ani susceptibility, neboť buněčná imunita není běžně vyšetřitelná. V Nemocnici Písek je dostupný test SARS CoV2 IgG LIA a COVID 19 IgA ELISA. Zpracováván je jen ve všední dny.
- Klinické vyšetření samotné nemůže na základě anamnezy a fyzikálního vyšetření poskytnout spolehlivou diagnozu. Ze specifických projevů, které se jinak vyskytují vzácně je to agusie a anosmie (15 – 30% nemocných COVID 19).
- Zobrazovací metody nejsou schopna spolehlivě vyloučit ani potrvdit infekci SARS CoV2. RTG snímek plic nemá větší využití v diagnostice, ale může pomoci odhalit virovou pneumonii. CT nativní vyšetření plic není vhodné jako samostatný diagnostický nástroj, ale je velmi vhodné k určení závažnosti onemocnění, senzitivita 94% a specificita 37%. Jsou
vytvořeny radiologické skorovací systémy (např CO-RADS).
5. Léčba
Triáž pacientů:
U všech pacientů s mírnými respiračními obtížemi či teplotou (nezávisle na základním onemocnění), kteří jsou indikováni k hospitalizaci, bude proveden PCR test i antigenní test. Pokud antigenní test vyjde negativní, ale klinická suspekce bude trvat, pak bude pacient umístěn na izolačním pokoji na příslušném oddělení, alespon do sdělení výsledku PCR testu. Pokud je potřebné co nejdřívější dif. diagnostika, pak při negativním antigenním testu provést statim CT plic nativ (v infekčním režimu) a dle pravděpodobnosti virové pneumonie pacienta směřovat na COVID nebo standard.
a) Pacienti s lehkým průběhem COVID 19 bez jiné indikace k hospitalizaci budou léčeni ambulantně a izolováni doma, nebo ve svém domově sociální péče, případně jinde. Tedy pacienti z domova sociální péče budou při lehkém průběhu vráceni zpět.
b) Pacienti s lehkým průběhem COVID 19, ale s výraznou komplikující komorbiditou nebo jinou indikací k hospitalizaci (trauma, operace, …) budou léčeni na COVID oddělení.
c) Pacienti s lehkým průběhem COVID 19 vyžadujicí specializovanou péči sester či lékařů – např. nově vytvořené stomie, ortopedická trakce, po porodu apod. budou izolováni na příslušném oddělení. Pouze po dohodě s vedoucím lékařem COVID stanice či primářem INT je možné umístění na COVID odd.
d) Pacienti s lehkým průběhem COVID 19 ale jinou indikací k JIP péči budou hospitalizováni na COVID JIP.
e) Pacienti s středním či těžkým průběhem COVID 19 budou hospitalizováni na COVID oddělení. Pacienti s těžkým průběhem COVID 19 budou umístěni na COVID JIP.
f) Pacienti s středním či těžkým průběhem COVID 19, ale mizivou životní prognozou a bez prospěchu z pokročilé podpory životních funkcí – z důvodu přestárlosti (>80let), imoblity, pokročilé malignity na paliativní péči, pokročilé demence, těžké CHOPN nebo těžkého srdečního selhání budou umístění na COVID standart nebo ONP COVID. ONP COVID bude připraveno příjmat pacienty ve službě, poskytovat oxygenoterapii maskou, tišení bolesti, dle stavu i pak i další potřebnou péči.
g) Pacienti s COVID a selháním respirace (SaO2 <85% nebo dechovovou frekvencí > 30/min i přes léčbu kyslíkem, nebo se ztrátou vědomí budou umístěni na ARO COVID – po dohodě s prim Piksou v pracovní době, mimo pracovní dobu pak sloužící ARO lékař.
h) Hospitalizovaní pacienti s vysokým klinickým podezřením na COVID nezávisle na jeho tíži – Antigenní test negativní a PCR SARSCoV2 negativní – jako další odeslat Panel ARI (= PCR soubor repsiračních bakterií a virů) a odběr protilátek SARSCoV2 IgG – pokud bude i toto negativní, pak bude pacient preferenčně přesunut na neinfekční stanici/oddělení.
Klinické / fyzikální vyšetření: Vstupně a poté denní vizita.
Pátráme po dušnosti – dechová frekvence – dechů za 15s, zhodnocení zatahování jugula, jakou udává preferovanou polohu.
Dušnost, která brání říkat krátké věty = jednoznačně těžká dušnost.
Poslech srdce a plic. Na plicích se soustředíme ma vrzoty a pískoty a chrůpky či krepitus. Nízká saturace a chrůpky a typická anamneza dávají dohromady dg. pravděpodobné pneumonie.
Zhodnocení náplně zevních jugulárních žil v polosedě.
Pomocná vyšetření COVID 19 pozitivní:
Základní soubor vstupně: Krevní obraz, CRP, prokalcitonin, urea, kreatinin, ionty, jaterní testy, INR, aPTT
JIP péče: Základní soubor denně či obden, Navíc art ASTRUP + laktát denně,
dále Troponin T, NTproBNP, DDimer
RTG dle potřeby vstupně. CT dle potřeby k posouzení závažnosti. Nicméně CT ani RTG není nezbytné k diagnostice (krom situace při příjmu zmíněné výše) a celkově by měla panovat snaha omezit pohyb pozitivních pacientů mimo izolační pokoje, pokud není riziko z prodlení.
Terapie: (vždy s respektováním kontraindikací, interakcí a alergií)
Pro přehlednost neuvádím zdroje ani síly doporučení, event bude vypracován referenční materiál. Všeobecně je úroveň EBM nízká.
Lehký a středně těžký průběh:
- izolace, klid, tekutiny po., při teplotě paracetamol 500mg až 5x denně, při bolesti ibuprofen 400mg až 5x denně nebo jiné běžné dostupné léky bez předpisu. Na kašel Stoptussin, Levopront, ACC eff apod. Na silný dráždivý suchý kašel ev. Codein až 90mg denně.
- riziková populace (ICHS, obezita, věk >60let, CHOPN) zvážit inhalační kortikoid (bez preskripčního omezení Miflonid 400 1–0-1 vdechy, poté vždy vypláchnout ústa)
- zvážit prevenci TEN u rizikové popluace s (prozatím) mírných průběhem – např Clexane 0,4 – 0,6ml sc 1x denně
- vitamín C, vitamin D a vápník
Těžký průběh: (cílem dechová frekvence < 25/min, SaO2 90% až 95%)
- izolace, klid, tekutiny po. (pokud nezvrací alespoň 6 hodin)
- TK 2x denně a saturace 2x denně
- infúze dle stavu hydratace, celkový příjem tekutin alepoň 1,5 – 2 litry denně
- bdělým a mobilním pacientům doporučujeme pohyb v rámci lůžka
- imobilní pacienti budou pravidelně polohováni na boky / záda po 3 až 4 hodinách (i v případě, že mají antidekubitální matraci)
- o měření saturace pulsním oxymetrem viz příloha1
MEDIKACE:
- při teplotě paracetamol 500mg až 5x denně,
- při bolesti ibuprofen 400mg až 5x denně
- při silné suchém kašli Codein do 90mg / den
- pokud nebude standartní terapie antitusiky stačit, pak je možno přidat Dithiaden tbl 1-0-1
- při mírném suchém kašli Stoptussin. Při produktivním kašli Mucosolvan, ACC, Ambrobene, Erdomed
- volitelně Isoprinosine 500mg 2-2-2 tbl podávat u perspektivních pacientů při lymfocytech (absolutní počet) <0,8 tis/ul. Vysazeno bude při lymfocytech > 1,2.
- Dexamed 8mg iv denně po dobu 5 – 10 dnů (výhodou je nulový mineralokortikoidní účinek) – pouze při poklesu saturace <93% (bez podpory kyslíku).
- poté přechod k Prednisonu 20 až 40mg s postupným snížením o 5mg každé 3 – 5 dny. (Lze i Solumedrol 40 až 80mg iv./ den.)
Při podávání kortikoidu raději doplnit do medikace PPI – např Controloc nebo Apo- ome nebo Helicid 1x denně jako prevenci žaludečního vředu. - Bronchodilatancia – preferenčně podání sprejem ústy nebo přes tzv. Spacer ev. podání nebulizací – pozor zvyšuje virovou zátěž / aerosol v bezprostředním okolí. Pacientům s HFNO prefenrečně podání sprejem do spaceru, na tu chvilku sejmout HFNO z nosu. Naopak do Aquapacku je vhodné připojit nebulizační kádinku.
- Podání preparátu kalcia a vitaminu D – např Caltrate 800ui/1000mg 1x denně, nebo podání Vigantolu 8 kapek denně.
- Antikoagualční léčba – ponechání trvalé antikaogualce, pokud to stav dovoluje.
- V prevenci TEN Clexane 0,4 až 0,8ml sc 2x denně, event více, dle Ddimeru (JIP péče). Anopyrin nevysazovat, pokud nebude krvácení.
Obecně možno až plné antikoagualční dávky u těžkého průběhu s hospitalziací na JIP - Morphin iv při dušnosti lze 2 až 5mg iv bolus (odepsat v dokumetnaci jako Morphin 10mg iv frakcionovaně), lze opakovat dle subjektivních obtíží á 1 až 6h hodin. POZOR nutná moniotrace v JIP péči a titrace (krom terminální péče).
Morphin sc. 10 mg lze rozepsat také (pozor ale – u těžkého stavu nebude fungovat, pokud je špatně prokrvena periferie) - Rekonvalescentní plasmu možno podat do 4 dnů začátku obtíží pacientům s dobrou prognozou, ale vysokým rizikem těžkého průběhu (tj. Aktivní, chodící pacienti s alespon 2 z následujího CHOPN, Diabetem, obezitou a ICHS) –
kontraindikace : hypervolemie, aktivní nebo život limitující nebo jižterminálnínádorové onemocnění, převažující srdeční selhání). Všem pacientům předpodáním plasmy odběr na protilátky statim SARSCoV2 (IgG) -budeme podávat jen pacientům s nízkým titrem protilátek (<3,6, nebo dle domluvy).
Nutné odeslání krve na křížový pokus s žádankou na hematologii a vyznačit „rekonvalescentníplasma COVID“ -HTO oddělení poté jednotku zajistí. - Remdesivir / Veklury – 200mg iv 1. den, poté 100mg iv denně do 5. dne.
Infúze 30 až 120min. O remdesivir žádá prim Piksa nebo MUDr Kodým nebo prim Gergely v dispečinku intenzivní péče.
- ATB Terapie: Vždy na zvážení ošetřujícího, neexistují data o predikci dle CRP / PCT Obecně spíše omezit používání ATB – incidence superinfekce je nízká.
- Empiricky při podezření na bakteriální superinfekci:
(CRP > 100mg/l (lze i více a sledovat dynamiku), Prokalcitonin > 1 ug/l po 24h od počátku obtíží)
Empiricky: Taximed dle váhy a renálních funkcí 1 – 3g á 6 nebo 8h. - ATB spíše nepodávat při CRP <50mg/l, Prokalcitonin <0,1ug/l po 24h od počátku obtíží. Vhodné sledovat dynamiku)
- Pacient v šoku – podat ATB ihned Piperacillin + Tazobactam 4,5g iv á 6 h nebo dle váhy a renální funkce nebo Meropenem 1 až 2g iv á 8h
k tomu Amikin 500mg až 1000mg 1x za 24h nebo Gentamicin 240 až 320mg 1x za 24h (asi 3mg/kg) , úprava dávky dle renální funkce.
- Empiricky při podezření na bakteriální superinfekci:
- Oxygenoterapii podáme ihned při zjištění desaturace, event i dle stavupacientaihnedodběrartASTRUPa laktát. Emergentně začneme vždy maskou s kyslíkem na 8l/min a poté sledujeme saturaci.
- maskou či brýlemi 2 až 6 l/min, pokud nestačí pak
- Aquapack – 10 l/min FiO 0,8 – 0,98, zvyšuje aerosol v bezprostředním okolí
- HFNO – vysokoprůtokový kyslík . Průtok 40 – 80/min, FiO 50 – 80% (lze i více), teplota 31 – 37°C. O ovládání jednotlivých metod podání kyslíku viz Příloha 2.
Kritický pacient: Selhání respirace a/nebo bezvědomí – ad ARO.
- Selhání respirace = dušnost s DF > 30/min, evidentně zvýšeným respiračním úsilím, saturace < 85% na maximální podpoře kyslíku, nebo pCO2 > 6kPa v arteriálním ASTRUP – neplatí u chronické globální repsirační insuf., laktát > 2mmol/l (pozor je zvýšen u jaterní afekce a hyperglykemie a hypotenze)
- V případě zachovaného vědomí (GCS > 8) a přijatelných respirační parametrech zůstane na COVID JIP.
- V případě šoku, hypotenze a oligurie podání infúzní terapie a event. noradrenalinu.
Terminální pacient: Konsensuální shoda ošetřujícího lékaře a vedoucího COVID jednotky a event i sloužící ARO lékař o indikaci terminální péče – vzhledem k futilitě, vysoké mortalitě i při pokročilé podpoře životních funkcí. Toto zapsat do dokumentace. Jasně vyznačit indikaci terminální péče.
- Oxygenoterapie maskou 2 – 8l/min,
- AquaPack ale i HFNO event možno po dohodě s vedoucím COVID (nebo sloužícím internistou).
- tekutiny po či iv 1000 – 1500ml / den
- mukolytika, bronchodilatace, antitusika
- kortikoidy lze omezit – nejspíše již nepodávat
- ATB terapie lze ukončit nebo převést na po. formu.
- iv morphin
6. DRG metodika a vedení dokumentace:
Cílem dokumentace je efektivní a jednoznačné předávání informací o péči o pacienta v lineární návaznosti mezi lékaři a zároveň při udílení pokynů ošetřujícímu personálu a k získání informací od ošetřovatelského personálu.
V praxi se jedná o přehledné zapisování vizit a aktualizování epikrisy každý den (zanést do epikrisy změny terapie a třeba i léčebných cílů, maximální indikované péče – ARO péče ano / ne s stručným zdůvodněním). Dobré je využít „předdefinovaných textů“ (napsat text a stisknout CRTL + mezerník)
- k vizitě „covidviz“, na JIP „covidjip“
- dále při dimisi „propcovid“
Stěžejní je zapsat správně průběh hospitalizace do propouštěcí zprávy. Vhodné je využít epikrisu a zkontrolovat její správnost, doplnit stručně výsledky zásadních vyšetření a doplnit v jakém stavu byl pacient propuštěn – „oběhově stabilní, chodící/s dopomocí/ležící“.
Do doporučení dopsat návrh dalších vyšetření, jinak využít předefinovaného textu „propcovid“.
Vykazování dle DRG se řídí platnými pravidly a je pouze doplněno o užití tzv. nouzových kódů. Nutné je také správně zakodovat komorbidity – posléze ještě bude schváleno kodérem.
Kódování diagnóz
| Projevy | Hlavní dg. Vedlejší dg. Další dg. | Komentář |
|---|---|---|
| Pneumonie s pozitivním SARS- CoV-2 | J12.8 U07.1 Z29.0 … | V průběhu onemocnění uvést: a) klinicky zjevná pneumonie b) pneumonie prokázaná na CT / RTG |
| Jiné respirační projevy SARS- CoV-2 s pozitivním SARS-CoV-2 | J06.8 U07.1 Z29.0 … | |
| Jiné projevy SARS-CoV-2 – mimo respirační trakt – kolaps, průjem, zvracení, únava, bolesti kloubů, … a pozitivní SARS-CoV-2 | B34.8 U07.1 Z29.0 … | |
| Pacient bez příznaků s pozitivním SARS-CoV-2 | Z22.8 U07.1 Z29.0 | |
| Podezření na COVID-19 nepotvrzeno, výsledek testu negativní, pacient bez příznaků (např. izolace pro rizikový kontakt) | Z03.8 nebo dle základního onemocnění U69.75 | V průběhu onemocnění uvést typ provedeného testu a jeho výsledek |
| Pacient má projevy onemocnění, je vyšetřován na SARS-CoV-2, ale test je negativní | Hl.dg dle projevů U69.75 | |
| Pacient s klinicky diagnostikovaným onemocněním COVID-19, ale z různých důvodů není provedeno testování na původce nebo je neprůkazné či je nedostupný výsledek | HDg. dle klinického stavu U07.2 Z29.0 | V průběhu uvést např: Klinicky zjevné onemocnění COVID-19, včetně epidemiologické anamnezy, ale výsledek testu na SAR-CoV-2 je neznámý. |
Při vyplnění úmrtního listu:
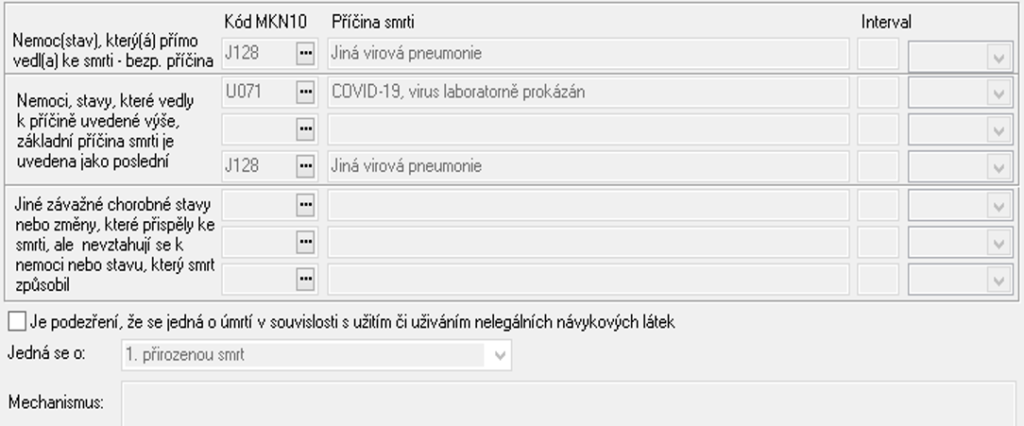
| Příčina | Diagnosa | Poznámka |
|---|---|---|
| Smrt na pneumonii s pozitivním SARS-CoV-2 | J12.8 / J96.00 U07.1 Komorbidity | V horním políčku eventuálně uvést např respirační selhání. |
| Smrt z jiné příčiny s pozitivním SARS-CoV-2 | Např. infarkt, srdeční selhání U07.1 |
Další poznámky a návod k vyplnění úmrtního listu nejdete ve stručném průvodci vyplněním úmrtního listu.
MUDr. Miroslav Kodým,
Interní oddělení Nemocnice Písek a.s.
kodym@nemopisek.cz